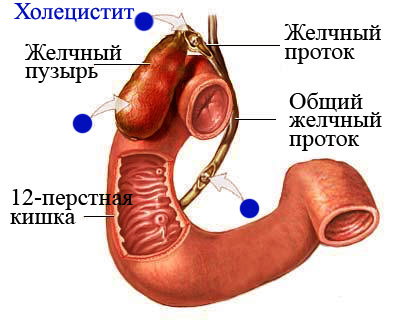
 Гострий холецістіт- це захворювання, що супроводжується виникненням запального процесу в стінках жовчного міхура. Причому за рівнем смертності він обганяє гострий апендицит, перфоровані виразки шлунка і дванадцятипалої кишки, обмеження грижі і гостру кишкову непрохідність. Тому дуже важливо вчасно розпізнати захворювання і вжити заходів щодо його усунення.
Гострий холецістіт- це захворювання, що супроводжується виникненням запального процесу в стінках жовчного міхура. Причому за рівнем смертності він обганяє гострий апендицит, перфоровані виразки шлунка і дванадцятипалої кишки, обмеження грижі і гостру кишкову непрохідність. Тому дуже важливо вчасно розпізнати захворювання і вжити заходів щодо його усунення.
Види
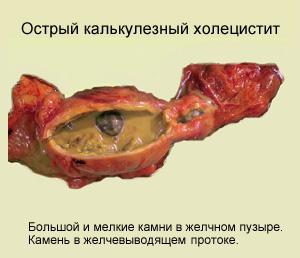
Класифікація гострого холециститу досить проста. Практично у 95% хворих діагностується КАЛЬКУЛЬОЗНИМ форма захворювання, для якої характерним є утворення каменів в жовчному міхурі. У решти випадках спостерігається гострий , також званий безкам'яного.
Також розрізняють кілька видів холециститу за наявністю і тяжкості деструктивних змін в жовчному міхурі:
- Катаральний . При цій формі захворювання жовчний міхур зазвичай збільшений і заповнений водянистою жовчю. Його слизові набряклі, почервонілі і укриті каламутним слизом.
- Деструктивний холецистит:
- Флегмонозна форма є логічним продовженням катаральної. Для неї характерно запалення всіх шарів стінки міхура, що супроводжується утворенням гною. Саме гострий флегмонозний калькульозний холецистит найчастіше є приводом для проведення термінових хірургічних втручань.
- Гангренозная форма вважається завершальною стадією запального процесу. Вона супроводжується появою омертвілих ділянок в жовчному міхурі і високим ризиком розвитку ускладнень.
Причини розвитку
Запальний процес є наслідком проникнення інфекції з крові, лімфи або кишкового тракту в жовчний міхур і створення умов для її розвитку, тобто затримки в органі жовчі. Подібне спостерігається при:
- наявності холелитиаза, при якому утворилися конкременти перешкоджають нормальному відтоку жовчі;
- перегини або стенозі жовчовивідних проток.
Тому дуже часто розвитку гострого холециститу передують:
- хірургічні втручання,
- отримання травм,
- тривале голодування,
- гіпертензія жовчовивідних шляхів,
- захворювання шлунково-кишкового тракту,
- атеросклероз,
- невмілі виходи з дієти,
- сепсис,
- наявність хронічних вогнищ інфекції і так далі.
Увага! Причиною виникнення гострого холециститу може стати навіть банальний карієс.
Як правило, поява симптомів захворювання спостерігається незабаром після щільної трапези жирної або гострої їжею з рясними випивкою.

Симптоми
Ознаки гострого холециститу виникають раптово, а їх інтенсивність поступово посилюється. Спочатку у хворого з'являються переймоподібні болі в області правого підребер'я, сила і частота яких поступово наростає, а незабаром вони стають постійними. Дуже часто болі віддають в спину і під лопатку. Напад може тривати кілька годин і дуже часто супроводжується блювотою.
До числа інших симптомів гострого холециститу можна віднести:
- утворення нальоту і сухість мови;
- обмеження рухливості черевної стінки справа;
- підвищення температури до 37,5 або 38 ° С;
- озноб.
Важливо: у літніх людей ознаки захворювання носять більш загальний характер, що часто ускладнює діагностику.
Перевірити наявність гострого холециститу можна по наявності позитивного симптомів Ортнера-Грекова, Кера і Мерфі, тобто по виникненню больових відчуттів і гримаси болю на обличчі при натисканні на жовчний міхур під час глибокого вдиху або постукуванні області правого підребер'я ребром долоні. Якщо на цьому етапі хворому не буде надана адекватна медична допомога, гострий холецистит прогресує, оскільки закриті жовчовивідні протоки залишаються закупореними, накопичення інфікованої жовчі триває, і виникають симптоми інтоксикації:

- здуття живота;
- нудота;
- гіркота в роті;
- жовтушність шкіри;
- присутність жовчі в блювотних масах;
- відрижка;
- відчуття тяжкості під ложечкою;
- сухість у роті;
- млявість;
- тахікардія;
- дезорієнтація в просторі.
Лікування
Перш ніж приступати до лікування, дуже важливо правильно визначити вид патології. Диференціальний діагноз гострого холециститу проводиться з:
- гострим апендицитом,
- на сечокам'яну хворобу,
- панкреатитом,
- абсцесом печінки,
- пієлонефрит,
- виразкою шлунка і дванадцятипалої кишки,
- плевритом.
Здійснюється це за допомогою УЗД, КТ, загальних і біохімічних аналізів крові і сечі.
Увага! Ні в якому разі не можна займатися самолікуванням або використовувати народні методи при наявності гострого холециститу, так як наслідком подібної самодіяльності може стати смерть.
Лікування гострого холециститу включає в себе:
- Строгу дієту, що припускає повне голодування протягом 1-2 діб. Надалі пацієнтам можна вживати фруктові та овочеві пюре, суфле з нежирного м'яса, каші, кисломолочні нежирні продукти, мінеральну воду.
- Використання знеболюючих і спазмолітичних засобів, в тому числі і наркотичних препаратів.
- Введення антибіотиків для придушення наявної інфекції, хоча зазвичай це приносить небагато користі при деструктивних формах захворювання, оскільки кровотік в жовчному міхурі через дегенеративних змін ослаблений, тому діючі речовини не можуть проникнути до осередку ураження. Антибіотикотерапія ефективна і може привести до повного клінічного одужання тільки при катаральному холециститі.
- Хірургічне втручання, яке має на увазі або повне видалення жовчного міхура (холецистектомія), або усунення його вмісту за рахунок чрескожной пункції (холецістостомія). Кожен вид операції має свої показання, тому остаточний вибір виду хірургічного втручання повинен робити лікар, враховуючи стан хворого.
Увага! Якщо у хворого був діагностований гострий некалькульозний холецистит, з яким вдалося впоратися без холецистектомії (операції з видалення жовчного міхура), то, як правило, жовчний міхур втрачає здатність концентрувати жовч, що призводить до розвитку хронічного холециститу.
Особливості хірургічного лікування
Практично завжди лікування гострого холециститу проводиться хірургічним шляхом, а призначається консервативна терапія використовується в якості передопераційної підготовки. Поліпшити стан пацієнта можна двома способами:
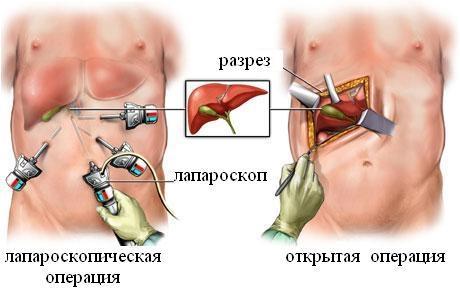
- Холецистектомія — видалення жовчного міхура, завдяки чому настає повне одужання хворого. Операція не призводить до порушення травлення, так як печінка продовжує секретувати жовч в потрібному обсязі, після чого вона безперешкодно надходить в дванадцятипалу кишку. Проводиться вона традиційним відкритим лапаротоміческім (через широкий розріз) або лапароскопічним (через кілька точкових проколів) доступом.
- Холецистостомія показана при неможливості проведення радикального хірургічного втручання через важкість загального стану хворого і наявності у нього серйозних супутніх захворювань. Як правило, вона здійснюється шляхом проколювання шкіри і стінки жовчного міхура з наступним відсмоктуванням його вмісту, хоча операція також може проводитися лапароскопічним або лапаротоміческім способом.
Важливо: летальний результат після оперативного втручання при калькульозному формі захворювання має місце тільки в 2-12% випадків, хоча у літніх людей цей показник може досягати 20%. Але якщо операція не буде проведена вчасно, ймовірність летального результату складає 100%.
Невідкладна допомога
Перше, що потрібно зробити при виникненні гострого болю в правому підребер'ї, це викликати швидку допомогу. Після цього пацієнтам рекомендується прийняти горизонтальне положення на правому боці, постаратися якомога менше рухатися і потроху, маленькими ковтками пити негазовану мінеральну воду кімнатної температури або неміцний, злегка підсолоджений теплий чай. Не варто намагатися
заглушити біль їжею.
Важливо: ні в якому разі не можна приймати гарячі або холодні напої при наявності підозр на гострий холецистит. Також не можна використовувати грілку і самостійно приймати знеболюючі, так як це може стати причиною неправильної діагностики захворювання, в результаті чого дорогоцінний час буде втрачено, а наслідки виявляться непередбачуваними.
Невідкладна допомога при гострому холециститі здійснюється лікарями бригади швидкої допомоги. Для купірування нападу болю вони внутрішньовенно вводять хворому спазмолітичну суміш, завдяки чому усувається спазм сфінктерів, відтік жовчі покращує і тиск в протоках знижується. Після цього пацієнти можуть бути доставлені в хірургічне відділення, де їм і буде надана подальша допомога.
Ускладнення
У запущених випадках холецистит стає причиною розвитку:
- панкреатиту,
- емфіземи жовчного міхура,
- гепатиту,
- холангіту,
- свищів,
- сепсису.
Найбільш важким ускладненням гострого холециститу є розвиток перитоніту, оскільки навіть грамотна терапія в таких випадках не дає гарантій одужання. Він розвивається, коли запалення зачіпає і руйнує м'язові тканини жовчного міхура, тобто формується гангренозний холецистит і цілісність міхура порушується. В результаті цього інфікована жовч потрапляє в черевну порожнину і призводить до запалення вісцерального та парієтальні листків очеревини. Це стан таїть в собі серйозну небезпеку для життя людини.
Профілактика
Безумовно, будь-яке захворювання завжди легше запобігти, ніж потім пожинати плоди своєї недбалості. Тому щоб не допустити розвитку гострого холециститу рекомендується:
- Повноцінно харчуватися якісними продуктами, дотримуючись правил раціонального харчування. Саме дієті належить провідна роль в профілактиці холециститу.
- Своєчасно займатися лікуванням будь-яких інфекцій і запалень, в тому числі синуситів, карієсу, отитів і так далі.
- Регулярно здійснювати профілактику зараження гельмінтами.
- Повноцінно відпочивати.
- Вести активний спосіб життя.
- Регулярно проходити медичні огляди.




 Хронічний холецистит — рецидивуючий запальне захворювання жовчного міхура, що характеризується фіброзом і потовщенням його стінок.
Хронічний холецистит — рецидивуючий запальне захворювання жовчного міхура, що характеризується фіброзом і потовщенням його стінок. 
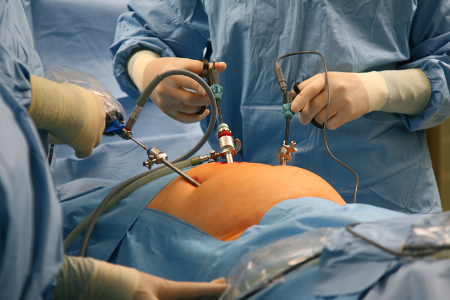






 Холецистит є небезпечне захворювання, що супроводжується запаленням стінок жовчного міхура. У більшості випадків цей процес поєднується з жовчнокам'яної хворобою, тому при найгіршому збігу обставин камені здатні закупорити жовчні протоки і викликати розрив міхура і розвиток перитоніту, що в половині випадків призводить до смерті хворого.
Холецистит є небезпечне захворювання, що супроводжується запаленням стінок жовчного міхура. У більшості випадків цей процес поєднується з жовчнокам'яної хворобою, тому при найгіршому збігу обставин камені здатні закупорити жовчні протоки і викликати розрив міхура і розвиток перитоніту, що в половині випадків призводить до смерті хворого. 
 Чи не тільки народна, а й традиційна медицина досить часто рекомендує використовувати трави при холециститі і панкреатиті, так як тривалий прийом ліків негативно позначається на стані печінки і організму в цілому, чого не скажеш про засоби фітотерапії. Але і цими, здавалося б, безпечними засобами можна завдати шкоди організму, якщо не знати, як їх правильно застосовувати.
Чи не тільки народна, а й традиційна медицина досить часто рекомендує використовувати трави при холециститі і панкреатиті, так як тривалий прийом ліків негативно позначається на стані печінки і організму в цілому, чого не скажеш про засоби фітотерапії. Але і цими, здавалося б, безпечними засобами можна завдати шкоди організму, якщо не знати, як їх правильно застосовувати. 

 Симптомами захворювання у грудних дітей є наступні:
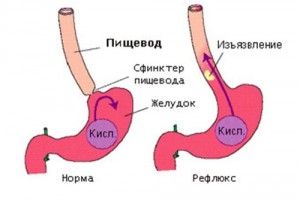
Симптомами захворювання у грудних дітей є наступні:  Катаральний або поверхневий рефлюкс-езофагіт виникає при розвитку запалення тільки на поверхні слизової оболонки, без руйнування тканин. Слизова стравоходу при цьому набрякла і гіперемована. При своєчасному проведенні адекватної терапії ця форма патології безпечної для здоров'я людей.
Катаральний або поверхневий рефлюкс-езофагіт виникає при розвитку запалення тільки на поверхні слизової оболонки, без руйнування тканин. Слизова стравоходу при цьому набрякла і гіперемована. При своєчасному проведенні адекватної терапії ця форма патології безпечної для здоров'я людей.  Ерозивний езофагіт — це патоанатоміческая форма, яка в клінічній практиці зустрічається набагато частіше, ніж інші форми даного захворювання.
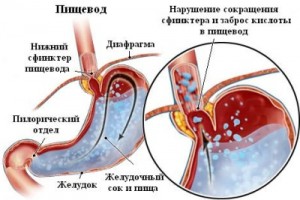
Ерозивний езофагіт — це патоанатоміческая форма, яка в клінічній практиці зустрічається набагато частіше, ніж інші форми даного захворювання.  Дане захворювання розвивається через проникнення в стравохід шлункового соку (шлунково-стравохідний рефлюкс).
Дане захворювання розвивається через проникнення в стравохід шлункового соку (шлунково-стравохідний рефлюкс). Основним прийнято вважати біль різної інтенсивності, яка локалізуються за грудиною, в області мечоподібного відростка. Як правило, хворобливі відчуття посилюються в нічний час і при фізичному навантаженні.
Основним прийнято вважати біль різної інтенсивності, яка локалізуються за грудиною, в області мечоподібного відростка. Як правило, хворобливі відчуття посилюються в нічний час і при фізичному навантаженні. езофагіт — гостре або хронічне запалення слизової оболонки стравоходу. Це найбільш часто зустрічається патологія стравоходу, яка при прогресуванні може вражати глибокі шари органу і приводити до розвитку важких ускладнень.
езофагіт — гостре або хронічне запалення слизової оболонки стравоходу. Це найбільш часто зустрічається патологія стравоходу, яка при прогресуванні може вражати глибокі шари органу і приводити до розвитку важких ускладнень.